Что такое гипертония — определение, причины, симптомы, развитие болезни, лечение и профилактика
Здравствуйте, уважаемые читатели блога KtoNaNovenkogo.ru. Гипертонию можно с уверенность назвать болезнью века, ибо ею болеют люди разного возраста и разного рода деятельности.
Причем, многие из них даже не подозревают об этом, ибо это заболевание может протекать без ярковыраженных симптомов. Но само по себе наличие гипертонии увеличивает риски инсультов, инфарктов и т.п.
Поэтому важно знать что такое гипертония, каковые ее симптомы, как ставится диагноз и какие методы лечения существуют.
Определение гипертонии — что это за болезнь
Гипертония — это хроническое повышение артериального давления выше 140/90 миллиметров ртутного столба. Наиболее распространенные факторы риска развития гипертонической болезни — ожирение, гиподинамия и наследственная предрасположенность.
Высокое артериальное давление редко вызывает симптомы, поэтому часто обнаруживается только тогда, когда возникают вторичные осложнения — инфаркта миокарда или инсульт.
Артериальная гипертония — наиболее распространенное хроническое заболевание, от которого страдает 30—45% всех взрослых людей в мире; мужчины немного чаще, чем женщины (см. ниже). Гипертоническая болезнь — причина 14% всех смертей в мире.
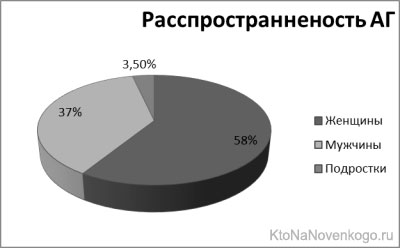
Распространенность заболевания увеличивается с возрастом: около 50% людей старше 50 лет и 72% старше 70 лет страдают от гипертонической болезни. Каждые 5 лет рекомендуется измерять давление при значениях меньше 120/80, и ежегодно — при 130-139/85-89 мм ртутного столба.
Исследование 2003 года, проведенное в 6 европейских странах, Канаде и США, показывает, что артериальной гипертонией в Европейском Союзе страдает 44% населения старше 35 лет. Для США распространенность составляет 28%. В России не менее 40% населения страдают от высокого артериального давления.
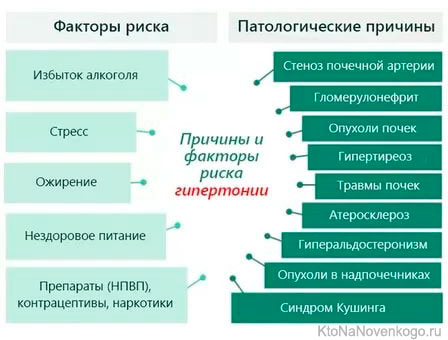
Причины гипертонии
Причина повышенного артериального давления неизвестна примерно в 90-95% случаев — это называется «идиопатической», или «эссенциальной» гипертонической болезнью.
Приблизительно в 10% случаев органические заболевания —причина повышенного артериального давления:
- болезнь почек;
- гипертиреоз;
- гиперальдостеронизм (синдром конна);
- псевдогиперальдостеронизм;
- гиперпаратиреоз;
- акромегалия;
- синдром кушинга;
- феохромоцитома;
- коарктация аорты;
- васкулит;
- коллагеноз;
- стеноз почечной артерии;
- злокачественные новообразования;
- психические расстройства;
- паническое расстройство с агорафобией или без нее;
- социофобия;
- генерализованное тревожное расстройство;
- хроническая боль.
В статье 2007 года, опубликованной в New England Journal of Medicine (NEJM), была описана роль натрия и калия в развитии гипертонии.
Высокое артериальное давление редко встречается среди людей, которые потребляют мало натрия и много калия.
Западная диета содержит относительно много натрия и мало калия. Натрий оказывает гипертонический эффект. Из-за относительно большого количества поваренной соли и относительно небольшого количества калия, гладкомышечная ткань кровеносных сосудов сокращается сильнее.
Чтобы продолжать прокачивать кровь через кровеносные сосуды, сердце работает под высоким давлением. Натрий и калий также влияют на ренин-ангиотензин-альдостероновую систему (РААС) и симпатическую нервную систему, которые повышают артериальное давление.
Потребление алкоголя способствует повышению артериального давления. Исследования Всемирной организации здравоохранения (ВОЗ) показывают, что 16% случаев гипертонии связаны с алкоголем.
Курение сигарет также способствует повышению артериального давления, поскольку никотин обладает вазоконстрикторным действием и увеличивает частоту сердечных сокращений.
Симптомы гипертонии
В 90% случаях гипертония протекает бессимптомно. Головная боль, особенно в задней части головы, которая возникает по утрам — один из наиболее заметных симптомов гипертонии.
Иногда возникают головокружение, легкое ощущение дурноты в голове и шум в ушах. Чувство дискомфорта или напряжения — это скорее причина, чем следствие высокого артериального давления: эффект адреналина.
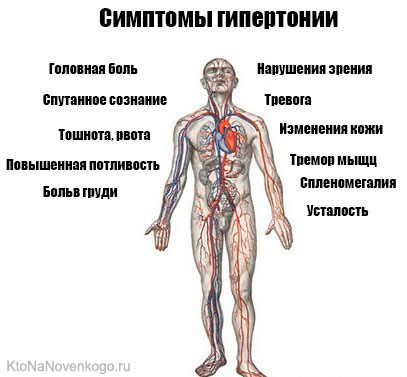
Существует редкая форма гипертонии, которая сопровождается заметными симптомами: головной болью, спутанностью сознания, появлением белка в моче и кровоизлиянием в сетчатку. Злокачественная гипертензия выражается в виде быстро повышающегося (до 250/180 мм рт.ст) артериального давления.
Как развивается болезнь
Патогенез первичной гипертонии настолько сложен, что до конца не изучен. На артериальное давление влияет объем циркулирующей крови, вязкость крови, сердечный выброс, эластичность сосудов, поперечное сечение сосудов, гормональная и нейрональная стимуляция тонуса кровеносных сосудов.
Причина возрастной артериальной гипертонии — повышение периферического сосудистого сопротивления наряду с повышенной эластичностью сосудов, что клинически проявляется как изолированная систолическая гипертензия.
Генетическая предрасположенность во взаимодействии с такими факторами окружающей среды, как наличие соли в рационе питания, недостаток физической активности и ожирение, в конечном итоге определяет развитие гипертонической болезни.
Диагностика гипертонии
В обновленных руководствах по диагностике и лечению артериальной гипертонии Европейское общество кардиологов (ESC) и гипертензиологов (ESH) сохранило текущие пределы ≥140/90 мм рт. ст. для определения гипертонической болезни.
Три измерения должны проводиться с интервалом в 1-2 минуты каждый после периода отдыха 3—5 минут.
| Степень | Систолическое АД | Диастолическое АД |
|---|---|---|
| I (легкая гипертония) | 140—159 мм рт.ст. | 90—99 мм рт.ст. |
| II (умеренная гипертония) | 160—179 мм рт.ст. | 100—109 мм рт.ст. |
| III (тяжелая гипертония) | ≥180 мм рт. | >110 мм рт.ст. |
Измерения артериального давления на плече выполняются на окружности 22-32 см со стандартной манжетой (ширина 12-13 см, длина 35 см); для сильных плеч >32 см существуют манжеты шириной 15-18 см.
Первоначальный замер артериального давления должен осуществляться на обоих плечах. При сильной разнице систолического >20 мм рт.ст. или диастолического > 10 мм рт.ст. следует исключить следующие причины:
- синдром дуги аорты при атеросклерозе, редко — при васкулите;
- односторонний стеноз подключичной артерии;
- расслоение аорты.
Дальнейшие измерения всегда проводятся на руке, на которой были зафиксированы наибольшие значения АД.
Ортостатическая гипотензия определяется как «падение систолического давления на >20 мм рт.ст. и диастолического на 10 мм ртутного столба после резкого изменения положении в течение 3 минут». В случае подозрения, особенно у пожилых пациентов или диабетиков, необходимо провести еще два измерения после стояния в течение 1 и 3 минут.
Амбулаторное 24-часовое длительное измерение или автоматические домашние измерения должны подтвердить диагноз. 24-часовое долговременное измерение также помогает обнаружить «гипертонию белых халатов».
Гипертония белых халатов возникает, когда артериальное давление регулярно повышается в кабинете врача, однако дома возвращается в норму. Долгосрочный риск развития сердечно-сосудистых событий также может быть немного увеличен при гипертонии белых халатов по сравнению с контрольной группой.
Латентная гипертония характеризуется нормальными значения АД в кабинете врача, но повышенными в домашних условиях. Она часто встречается в молодом возрасте, у мужчин, у курящих, у пациентов с избыточной массой тела или сахарным диабетом, а также в состояниях тревоги и стресса.
10—15% пациентов имеют вторичную, потенциально поддающуюся лечению гипертонию.
Иногда у пациентов повышенное давление из-за применения гипертонических средств — солодки, амфетамина, кокаина, оральных контрацептивов, глюкокортикоидов, нестероидных противовоспалительных препаратов, эритропоэтина или циклоспорина. Противоопухолевые препараты — ингибиторы ангиогенеза и тирозинкиназы — также повышают артериальное давление.
Приверженность терапии может оцениваться путем измерения давления после контролируемого приема таблеток или обнаружения препаратов в сыворотке или моче.
В 265% случаев вторичные причины были обнаружены у 731 пациента с диагнозом резистентная к терапии гипертония. В 47% случаев после корректировки препарата нормализовалось артериальное давление.
Лечение гипертонии
Лечение гипертонии состоит из двух столбов — немедикаментозной и медикаментозной терапии.
Изменения в образе жизни помогают снизить артериальное давление. Наиболее важные меры — снижение потребления хлорида натрия, достаточное потребление калия, предотвращение злоупотребления алкоголем, воздержание от никотина, здоровое сбалансированное питание, оптимальная физическая нагрузка и снижение веса.
Изменения образа жизни
Снижение потребления натрия с 201 ммоль/день, что приблизительно соответствует обычному потреблению натрия в России, до 66 ммоль/день, снижает артериальное давление в среднем на 5,5/2,9 мм рт.ст. у гипертоников.
Однако эффект является переменным, поэтому не каждый пациент получает пользу от снижения потребления поваренной соли.
Ежедневное потребление соли не должно превышать 5 г/день в соответствии с рекомендациями руководства ESH/ESC. Увеличение потребления калия может быть достигнуто за счет повышения потребления овощей и фруктов.
В рандомизированных контролируемых испытаниях регулярные аэробные тренировки снижали давление в среднем на 11/5 мм рт.ст.
Самый сильный эффект был обнаружен при 40-60-минутных тренировках не менее 3 раз в неделю.
Метаанализ исследований показал, что регулярные силовые тренировки также полезны для снижения артериального давления.
Люди с избыточной массой тела и ожирением подвержены более высокому риску артериальной гипертонии, нуждаются в большем количестве антигипертензивных препаратов и более устойчивы к фармакотерапии. Важность снижения массы тела у пациентов с ожирением и гипертонией неясна.
Антигипертензивная фармакотерапия
Фармакотерапия может быть начата с комбинации лекарств или одного препарата.
В обновленных руководствах ESC/ESH медицинские общества рекомендуют комбинацию двух антигипертензивных средств в одной таблетке для большинства пациентов, уже находящихся на начальном этапе лекарственной терапии.
В качестве терапии первой линии препарат следует выбирать из следующих четырех групп препаратов:
- ингибиторы ангиотензинпревращающего фермента (АПФ);
- блокаторы рецептора ангиотензина II подтипа 1 (сартаны);
- блокаторы кальциевых каналов дигидропиридинового типа;
- тиазидоподобные диуретики;
- бета-блокаторы.
Блокаторы бета-адренорецепторов используются у пациентов со стенокардией, после инфаркта миокарда, с сердечной недостаточностью или для контроля сердечного ритма. Выбор антигипертензивных препаратов зависит от переносимости и индивидуальной эффективности.
Ингибиторы АПФ и антагонисты рецептора АТ1 широко изучались в крупных клинических испытаниях. Они улучшают выживаемость у пациентов с сердечной недостаточностью и оказывают благоприятное влияние на диабетическую нефропатию, поэтому их предпочтительно использовать у этих пациентов. Лекарственные препараты также снижают риск развитиясахарного диабета 2 типа.
Повышение уровня креатинина и соответствующее снижение предполагаемой скорости клубочковой фильтрации (СКФ) до 30% после начала терапии ингибиторами АПФ или антагонистами рецептора АТ1, особенно редко наблюдаемое у пациентов с диабетической нефропатией, не должно привести к отмене препаратов.
Феномен объясняется уменьшением давления в почечных клубочках и обусловленным этим функциональным снижением скорости клубочковой фильтрации. Риск развития кашля и ангионевротического отека значительно ниже при терапии антагонистами АТ1-рецептора.
Блокаторы кальциевых каналов дигидропиридинового типа сочетаются со всеми другими антигипертензивными препаратами первого ряда. Общий побочный эффект — развитие периферического отека, который вызван периферической вазодилатацией и часто приводит к прекращению приема лекарств.
В сочетании с ингибитором АПФ или антагонистом рецептора AT1 частота возникновения такого отека в Кокрановском анализе была снижена на 38%. Особенно у пожилых и неподвижных пациентов запор может быть вызван блокаторами кальциевых каналов.
Тиазидоподобные диуретики были неотъемлемой частью антигипертензивной терапии на протяжении десятилетий. Гидрохлоротиазид — наиболее распространенный препарат в мире, хотя его эффективность, по-видимому, ниже по сравнению с индапамидом или хлорталидоном.
Обычно наблюдаемым побочным эффектом тиазидных диуретиков, особенно у пожилых пациентов, является электролитный дисбаланс, особенно гипонатриемия или гипокалиемия. Если тиазидные диуретики сочетаются с ингибиторами АПФ, антагонистами рецептора АТ1 или калийсберегающими диуретиками, риск развития гипокалиемии ниже.
Бета-блокаторы уступают другим антигипертензивным препаратам первой линии по своему гипотензивному эффекту, а также увеличивают массу тела. Бета- блокаторы без вазодилатирующего эффекта оказывают негативное влияние на метаболизм глюкозы и усиливают бронхоконстрикцию у пациентов с астмой.
Бета-блокаторы нельзя сочетать с верапамилом или дилтиаземом, которые замедляют синусовый ритм или блокируют атриовентрикулярную проводимость. Поскольку препараты из этой группы улучшают прогноз у пациентов с острым инфарктом миокарда и хронической сердечной недостаточностью, они назначаются независимо от гипотензивного эффекта.
Во время беременности противопоказаны ингибиторы АПФ и антагонисты рецептора AT1. Рекомендуется применять более старые антигипертензивные средства — дигидралазин и альфа-метилдопа и β-блокаторы (например, метопролол). Дигидралазин и нифедипин не следует назначать в первом триместре, если это возможно.
Сочетание изменения образа жизни и фармакотерапии значительно снижает сердечно-сосудистый риск. Антигипертензивные препараты первого ряда обеспечивают хороший контроль артериального давления у большинства пациентов. Однако монотерапии часто бывает недостаточно, поэтому назначают комбинацию препаратов.
Осложнения при несвоевременном лечении гипертонии
Гипертония часто остается нераспознанной, что приводит к излишне высокому риску развития сердечно-сосудистых заболеваний.
Предполагается, что 50% инфарктов миокарда и инсультов можно предотвратить, если снизить артериальное давление.
*при клике по картинке она откроется в полный размер в новом окне
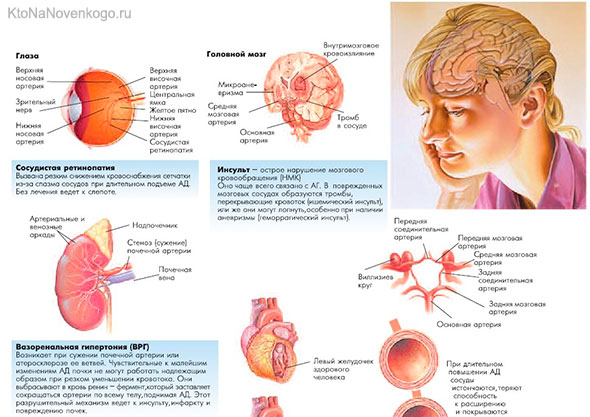
Поскольку повышенное артериальное давление часто повреждает артерии в сердце, почках, глазах, ногах и головном мозге — развивается атеросклероз, сердечная недостаточность, ишемическая болезнь сердца, инфаркт миокарда, инсульт, заболевания почек, заболевания периферических артерий или ретинопатия.
Лечение на ранних стадиях уменьшает риск развития серьезных осложнений и увеличивает общую продолжительность жизни. При повышенных значениях артериального давления рекомендовано обращаться за консультацией врача.
Комментарии и отзывы (2)
Не всякий алкогольный напиток повышает артериальное давление, на своем опыте могу сказать, что пиво действительно повышает давление, а водка наоборот снижает. Самая опасность гипертонии заключается в том, что симптомов особых нет, у меня голова, при повышенном артериальном давлении, никогда не болит, а вот при нормальном бывает. Чтоб контролировать свое давление, нужно иметь дома тонометр, благо, эти приборы доступны по цене.
Может быть гипертония действительно такая страшная и врачи призывают обратить на неё внимание. Но называть её болезнью века, думаю, не имеет смысла. У нас раковые заболевания превалируют, вот их-то как раз и модно так назвать.
Ваш комментарий или отзыв